病因
1.輸卵管炎症
可分為輸卵管黏膜炎和輸卵管周圍炎,兩者均為輸卵管妊娠的常見病因。輸卵管黏膜炎嚴重者可引起管腔完全阻塞而緻不孕,輕者輸卵管黏膜黏連和纖毛缺損,影響受精卵的運行受阻而在該處着床。淋菌及沙眼衣原體所緻的輸卵管炎常累及黏膜,而流産或分娩後感染往往引起輸卵管周圍炎。
2.輸卵管手術
輸卵管絕育術後若形成輸卵管再通或瘘管,均有導緻輸卵管妊娠可能,尤其是腹腔鏡下電凝輸卵管絕育及矽膠環套術;因不孕接受過輸卵管分離黏連術、輸卵管成形術,如輸卵管吻合術、輸卵管開口術等,再次輸卵管妊娠的發生率為10%~20%。
3.輸卵管發育不良或功能異常
輸卵管發育不良常表現為輸卵管過長,肌層發育差,黏膜纖毛缺乏。其他還有雙輸卵管、憩室或有副傘等,均可成為輸卵管妊娠的原因。若雌孕激素分泌失常,可影響受精卵的正常運行。此外,精神因素也可引起輸卵管痙攣和蠕動異常,幹擾受精卵的運送;
4.受精卵遊走
卵子在一側輸卵管受精,受精卵經宮腔或腹腔進入對側輸卵管,稱受精卵遊走。移行時間過長,受精卵發育增大,即可在對側輸卵管内着床形成輸卵管妊娠。
5.輔助生育技術
從最早的人工授精到目前常用促排卵藥物的應用,以及體外受精—胚胎移植(1VF—ET)或配子輸卵管内移植(GIFT)等,均有異位妊娠發生,且發生率為5%左右,比一般原因異位妊娠發生率為高。其相關易患的因素有術前輸卵管病變、盆腔手術史、移植胚胎的技術因素、置入胚胎的數量和質量、激素環境、胚胎移植時移植液過多等。
6.其他
輸卵管因周圍腫瘤,如子宮肌瘤或卵巢腫瘤的壓迫,特别是子宮内膜異位症引起輸卵管、卵巢周圍組織的黏連,也可影響輸卵管管腔通暢,使受精卵運行受阻。也有研究認為,胚胎本身的缺陷、人工流産、吸煙等也與異位妊娠的發病有關。
臨床表現
1.停經
除輸卵管間質部妊娠停經時間較長外,多有6~8周停經。有20%~30%患者無明顯停經史,或月經僅過期兩三日。
2.陰道出血
胚胎死亡後,常有不規則陰道出血,色黯紅,量少,一般不超過月經量。少數患者陰道流血量較多,類似月經,陰道流血可伴有蛻膜碎片排出。
3.暈厥與休克
由于腹腔急性内出血及劇烈腹痛,輕者出現暈厥,嚴重者出現失血性休克。出血越多越快,症狀出現也越迅速越嚴重,但與陰道流血量不成正比。
檢查
1.HCG測定
是目前早期診斷異位妊娠的重要方法。
2.孕酮測定
異位妊娠的血清P水平偏低,但在孕5~10周時相對穩定,單次測定即有較大的診斷價值。盡管正常和異常妊娠血清P水平存在交叉重疊,難以确定它們之間的絕對臨界值,但血清P水平低于10ng/m1(放免測定),常提示異常妊娠,其準确率在90%左右。
3.超聲診斷
B型超聲檢查對異位妊娠的診斷尤為常用,陰道B超檢查較腹部B起程檢查準确性更高。
4.診斷性刮宮
在不能排除異位妊娠時,可行診斷性刮宮術,獲取子宮内膜進行病理檢查。但異位妊娠的子宮内膜變化并無特征性,可表現為蛻膜組織,高度分泌相伴或不伴A–S反應,分泌相及增生相多種。子宮内膜變化與患者有無陰道流血及陰道流血時間長短有關。因而單靠診斷性刮宮對異位妊娠的診斷有很大的局限性。
5.後穹隆穿刺
後宮窿穿刺輔助診斷異位妊娠被廣泛采用,常可抽出血液放置後不凝固,其中有小凝血塊。若未抽出液體,也不能排除異位妊娠的診斷。
6.腹腔鏡檢查
大多情況下,異位妊娠患者經病史、婦科檢查、血β–HCG測定、B超檢查後即可對早期異位妊娠作出診斷,但對部分診斷比較困難的病例,在腹腔鏡直視下進行檢查,可及時明确診斷,并可同時手術治療。
7.其他生化标記
有報道,異位妊娠者血清AFP水平升高,E2水平低下,兩者與血清HCG、孕酮聯合測定,在異位妊娠檢測中優于單項測定。近年來還有将檢測血清CA125與β–HCG結合,發現血清CA125水平有随着β–HCG水平降低而升高的趨勢,可用于異位妊娠有無流産、胚胎是否死亡的鑒别。
鑒别診斷
1.早期妊娠先兆流産
先兆流産腹痛一般較輕,子宮大小與妊娠月份基本相符,陰道出血量少,無内出血表現。B超可鑒别。
2.卵巢黃體破裂出血
黃體破裂多發生在黃體期,或月經期。但有時也難與異位妊娠鑒别,特别是無明顯停經史,陰道有不規則出血的患者,常需結合β–HCG進行診斷。
3.卵巢囊腫蒂扭轉
患者月經正常,無内出血征象,一般有附件包塊病史,囊腫蒂部可有明顯壓痛。經婦科檢查結合B超即可明确診斷。
4.卵巢巧克力囊腫破裂出血
患者有子宮内膜異位症病史,常發生在經前或經期,疼痛比較劇烈,可伴明顯的肛門墜脹。經陰道後穹隆穿刺可抽出巧克力樣液體可确診,若破裂處傷及血管,可出現内出血征象。
5.急性盆腔炎
急性或亞急性炎症時,一般無停經史,腹痛常伴發熱,血象、血沉多升高,B超可探及附件包塊或盆腔積液,尿HCG可協助診斷,尤其經抗炎治療後,腹痛、發熱等炎性表現可逐漸減輕或消失。
6.外科情況
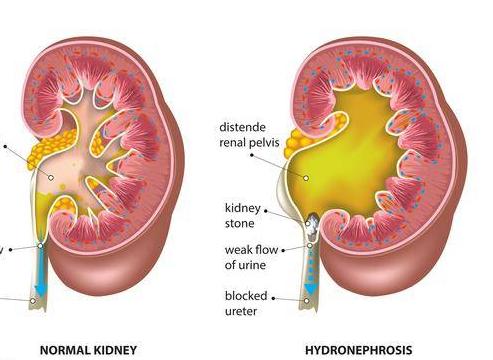
急性闌尾炎,常有明顯轉移性右下腹疼痛,多伴發熱、惡心嘔吐、血象增高。輸尿管結石,下腹一側疼痛常呈絞痛,伴同側腰痛,常有血尿。結合B超和X線檢查可确診。
治療
輸卵管切除術适用于内出血并發休克的急症患者,且沒有生育要求。有生育要求的年輕婦女,可以行輸卵管開窗術。
預防
1.懷孕以及正确避孕
選擇雙方心情和身體狀況俱佳的時機懷孕。如暫不考慮做母親,就要做好避孕。良好的避孕從根本上杜絕了宮外孕的發生。
2.及時治療生殖系統疾病
炎症是造成輸卵管狹窄的罪魁禍首,人工流産等宮腔操作更是增加了炎症和子宮内膜進入輸卵管的幾率,進而導緻輸卵管粘連狹窄,增加了宮外孕的可能性。子宮肌瘤、子宮内膜異位症等生殖系統疾病也都可能改變輸卵管的形态和功能。及時治療這些疾病都可以減少宮外孕的發生。
3.嘗試體外受孕
如果曾經有過一次宮外孕,可以選擇體外受孕。精子和卵子在體外順利“成親”之後,受精卵可以被送回到母體的子宮安全孕育。
4.注意經期、産期和産褥期的衛生,防止生殖系統的感染。停經後盡早明确妊娠位置,及時發現異位妊娠。